Resp 2 Fiziologie 1b5a24
This document was ed by and they confirmed that they have the permission to share it. If you are author or own the copyright of this book, please report to us by using this report form. Report 3i3n4
Overview 26281t
& View Resp 2 Fiziologie as PDF for free.
More details 6y5l6z
- Words: 4,095
- Pages: 55
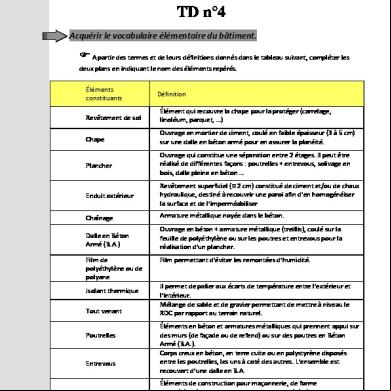
FIZIOLOGIA APARATULUI RESPIRATOR Curs 2
1. VOLUMELE PULMONARE, CAPACITĂŢILE PULMONARE STATICE ŞI POZIŢIILE VENTILATORII
Volumele şi capacităţile pulmonare sunt mărimi anatomice, statice, care variază dependent de: dezvoltarea fizică vârstă sex rasă. Volumele şi capacităţile pulmonare reprezintă cantităţi de aer care există în plămân la un moment dat, au la bază variaţiile dimensiunilor spaţiale ale plămânilor în cursul mişcărilor respiratorii şi constituie premiza performanţei pompei de aer.
1.1. VOLUMELE PULMONARE = volume de aer din plămâni la diverse poziţii ale aparatului toraco-pulmonar:
Volumul curent (VT) = volumul de aer mobilizat într-un ciclu ventilator de repaus (la fiecare inspir de repaus/ eliminat în expirul de repaus). La adult ≅ 500 ml. Volumul inspirator de rezervă (VIR) - volumul maxim de aer ce poate fi inspirat după un inspir de repaus, în PIM; PIM
PIR PER PEM
VOLUMELE PULMONARE
Volumul expirator de rezervă (VER) - volumul maxim de aer ce poate fi expirat, după un expir de repaus, în PEM; Volumul rezidual (VR) - volumul de aer care rămâne în plămâni la sfârşitul unei expiraţii maxime, în PEM. PIM
PIR PER PEM
1.2.CAPACITĂŢILE PULMONARE
Capacitatea inspiratorie (CI) - volumul de aer care poate pătrunde în plămâni în cursul unui inspir maxim care începe după un expir de repaus. CI = VT + VIR Capacitatea vitală (CV) - volumul de aer mobilizabil în cursul unei respiraţii maxime (volumul de aer eliminat de plămâni în cursul unui expir maxim care urmează unui inspir maxim). = 50% din T. CV = VT + VIR + VER
PIM
PIR PER PEM
CAPACITĂŢILE PULMONARE
Capacitatea reziduală funcţională (CRF) - volumul de aer care se găseşte în plămâni la sfârşitul unui expir normal de repaus. CRF = VER + VR = 50% din T; Capacitatea pulmonară totală (T) - volumul de aer conţinut în plămâni la sfârşitul unui inspir maximal. T = VIR + VT+ VER + VR T = CI + CRF = CV (≅ 75% din T) + VR (≅ 25% din T). PIM
PIR PER PEM
•PARAMETRI VENTILOMETRICI
VT = volumul curent
SEMNIFICAŢIE volumul de aer mobilizat într-un ciclu ventilator de repaus VT = 15% CV
VIR = volumul inspirator volumul maxim de aer inspirat după un inspir de repaus VIR = 50% CV de rezervă VER = volumul expirator volumul maxim de aer expirat după un expir de repaus VER = 35% CV de rezervă VR = volumul rezidual
volumul de aer care rămâne în plămân după un expir maxim VR = 25% T
CI = capacitatea inspiratorie
volumul maxim de aer inspirat din poziţia respiratorie de repaus CI = VT + VIR = 50% T
CRF = capacitatea reziduală funcţională
volumul de aer rămas în plămâni în poziţia respiratorie de repaus CRF = VER + VR = 50% T
CV = capacitatea vitală; volumul maxim de aer expirat după un inspir maxim (sau inspirat după un expir maxim) CV = VIR + VT + VER = CI + VER CV = 75% T
T = capacitatea pulmonară totală
volumul de aer conţinut în plămâni după un inspir maxim T = VIR + VT + VER + VR T = CI (50%)+ CRF (50%) T = CV (75%)+ VR (25%)
1.3.POZIŢIILE VENTILATORII
Poziţia de repaus respirator sau poziţia expiratorie de repaus (PER)- survine spontan, în urma revenirii din poziţiile active în virtutea elasticităţii pentru realizarea expirului de repaus; asigură CRF;
Poziţia inspiratorie de repaus (PIR)- asigură inspirul normal de repaus, sub acţiunea diafragmului şi a muşchilor intercostali externi. PIM
PIR PER PEM
1.3.POZIŢIILE VENTILATORII
Poziţia inspiratorie maximă (PIM) - asigură expansiunea plămânului până la T. Se realizează sub acţiunea integrală a muşchilor inspiratori.
Poziţia expiratorie maximă (PEM) - asigură eliminarea CV, deci situarea plămânilor la nivelul VR. Se realizează sub acţiunea integrală a muşchilor expiratori. PIM
PIR PER PEM
2. FIZIOLOGIA VENTILAŢIEI PULMONARE
Ventilaţia este determinată de modificările alternative şi ritmice ale volumului pulmonar. Un ciclu ventilator este constituit dintr-o fază inspiratorie şi o fază expiratorie.
2.1. CAPACITATEA PULMONARĂ TOTALĂ Capacitatea pulmonară totală (T) = cantitatea maximă de aer pe care o conţin plămânii în poziţie inspiratorie max. forţată.
T = CV + VR = VT + VIR + VER + VR Valorile ideale ale T se pot exprima în funcţie de înălţimea, vârsta şi sexul persoanei Valorile medii normale T = 5 şi 6 litri Patologic: ±20 % faţă de valoarea ideală T scade paralel cu scăderea CV Tcreşte cu creşterile patologice ale VR.
FIZIOLOGIA VENTILAŢIEI PULMONARE Capacitatea vitală (CV) = volumul de aer eliminat printr-un expir maxim ce urmează după un inspir maxim. CV = VT + VIR + VER
CV variază cu înălţimea (T), vârsta (V) şi sexul persoanei CV la femeile: -10 % faţă de bărbaţi pentru aceeaşi vârstă şi înălţime. sexul masculin: CV ideală (litri)= 6,1 T - 0,028 V - 4,65; sexul feminin: CV ideală (litri)= 4,66 T - 0,024 V - 3,28.
Capacitatea vitală (CV)
Determinarea CV şi a componentelor sale se face cu: spirograful pneumotahograf prevăzut cu integrator de volum. Valoarea CV măsurată pe spirogramă la temperatura camerei trebuie corectată pentru temperatura corpului (37°C) - corecţia BTPS (Body Temperature and Pressure, Saturated with water vapor) = 1,1 pentru o t a camerei de 200 C
Capacitatea vitală (CV) - CV măsurată (actuală) se raportează la CV ideală - Valori normale: ≥ de 80 % din valoarea ideală corespunzătoare vârstei, taliei şi sexului subiectului. - Scăderea CV: în disfuncţie ventilatorie restrictivă: leziuni distructive pulmonare, - rezecţii, - pneumopatii, - procese care limitează expansiunea plămânilor (afecţiuni parietale, procese pleurale).
-
FIZIOLOGIA VENTILAŢIEI PULMONARE VOLUMUL REZIDUAL = cantitatea de aer ce rămâne în plămâni la sfârşitul unei expiraţii forţate (în poziţie expiratorie maximă). VR + VER = CRF
Creşterea CRF şi VR caracterizează hiperinflaţia pulmonară → în emfizemul pulmonar, sindromul obstructiv, cifoscolioză etc. Scăderea CRF şi VR → în fibrozele interstiţiale, alveolite, edem pulmonar.
2.2.DEBITELE VENTILATORII Performanţa pompei pulmonare se evaluează pe baza debitului realizat pe unitatea de timp, dependent de mărimea, viteza şi frecvenţa fluxului aerian, măsurat spirografic sau pneumotahografic. VENTILAŢIA DE REPAUS = volumul de aer respirat în decurs de un minut de subiectul aflat în condiţii bazale. - Se determină spirografic volumul curent (VT) şi frecvenţa respiratorie (f): VR = VT ⋅ f În repaus, frecvenţa respiraţiei este de 12 – 18/min VT= 500 ml. Valoarea medie a ventilaţiei de repaus = 5-6 litri/min.
DEBITELE VENTILATORII VOLUMUL EXPIRATOR MAXIM PE SECUNDĂ (VEMS) - se determină prin expirograma forţată = executarea de către subiect a unei expiraţii maxime şi forţate, după un inspir maxim. VEMS-ul = volumul de aer expulzat din plămâni în prima secundă a expiraţiei maxime forţate, după un inspir maxim
VEMS = 4/5 din CVF. se determină prin metoda spirografică se exprimă în litri (corectat BTPS). VEMS-ul se raportează la VEMS ideal Valori normale: ≥ de 80 % din valoarea ideală corespunzătoare vârstei, taliei şi sexului subiectului.
Debut expir
Debut expir
1 sec
1 sec
VEMS = 1,53 l (45% de CV)
VEMS =4,03 l (84% de CV)
Normal
Obstructie (astm)
INDICELE DE PERMEABILITATE BRONŞICĂ
Raportarea VEMS-ului la CV reprezintă Indicele de Permeabilitate Bronşică (IPB%) IPB% = VEMS/CV X 100
Valori normale: ≥ decât limita inferioară corespunzătoare vârstei (între 20-29 ani limita inferioară este de 70%). Valoarea scăzută a IPB ⇒o disfuncţie ventilatorie obstructivă în - bronşita cronică, - astmul bronşic, - emfizemul pulmonar etc.
DEBITE EXPIRATORII FORŢATE Debitul expirator forţat mediu între 25 % şi 75 % din CVF (FEF25-75% - forced mid expiratory flow) sau debitul mediu în jumătatea mijlocie a CVF se calculează pe expirograma forţată depinde numai de proprietăţile mecanice ale plămânului (rezistenţa la flux a căilor aeriene şi reculul elastic pulmonar) poate decela obstrucţia uşoară la flux în căile aerifere, atunci când VEMS este normal.
25
75
DEBITE EXPIRATORII FORŢATE
Debite expiratorii forţate instantanee - se măsoară pe curba flux-volum obţinută prin pneumotahografie. care face posibilă înregistrarea volumului pulmonar simultan cu debitul aerului, instantaneu în orice moment al mişcărilor ventilatorii. ⇒bucla flux-volum cuprinde: - o curbă inspiratorie şi una expiratorie, ambele obţinute în cursul unor mişcări ventilatorii maxime şi forţate, iar vârful buclei corespunde cu valoarea maximă a debitului expirator forţat instantaneu
DEBITE EXPIRATORII FORŢATE
Debitul expirator forţat maxim instantaneu de vârf (PEF - peak expiratory flow) = debitul maxim atins în cursul expiraţiei maxime şi forţate.
Valori normale = 9,5-10 litri/s la bărbaţi = 7-8 litri/s la femei. Patologic: scade atât în sindromul obstructiv cât şi în cel restrictiv.
DEBITE EXPIRATORII FORŢATE
Alte debite expiratorii forţate instantanee = debitele de aer instantanee în momentul când s-au eliminat 25% (FEF25%), 50% (FEF50%) şi 75% (FEF75%) din CVF La fel ca FEF25-75% aceste debite depind de: - rezistenţa la flux a conductelor aerifere - reculul elastic al plămânilor Scăderea lor se întâlneşte în sindromul obstructiv distal.
DEBITELE VENTILATORII VENTILAŢIA MAXIMĂ
= valoarea limită până la care poate creşte ventilaţia pe minut. La adultul normal: Vmx se realizează la - frecvenţă teoretică de 80-90 respiraţii pe minut, cu - VT = 1/3 din capacitatea vitală. Determinarea Vmx se poate face direct, prin înregistrare spirografică timp de 15-20 secunde. Determinare indirectă a Vmx pe baza VEMS-ului. Dacă fiecare ciclu ventilator durează 2 secunde (1 secundă inspir şi 1 secundă expir), rezultă că pe minut sunt posibile doar 30 de respiraţii cu amplitudinea VEMS-ului. Deci: Vmx indir = VEMS × 30 Valorile ideale Vmx indir: VEMS ideal × 30. Valori normale: ≥ de 80 % din valoarea ideală
repaus
V(l/min) = VT(l) x FR VR = 0,5 x 12 = 6 l/min
timp
efort Vmx = 1,5 x 30 = 45 l.min-1 Vmx = 140 l.min-1
VT si FR
CV, VEMS, IPB, Vmx = testele ventilatorii de rutină Gravitatea → în funcţie de scăderea VEMS-ului: 60-79% - uşoară, 59-40% - medie, < 40% - severă. Parametru
Disfuncţie ventilatorie obstructivă Ex. bronşita cronica, astm bronşic
Disfuncţie ventilatorie restrictivă Ex. pneumonie, rezecţie pulmonara
Disfuncţie ventilatorie mixtă Ex. BPOC
CVF
N
↓
↓
VEMS
↓
↓
↓
IPB%
↓
N
↓
Parametru ventilometric
Sindrom obstructiv distal
Disfuncţie ventilatorie obstructivă
Disfuncţie ventilatorie restrictivă
Disfuncţie ventilatorie mixtă
CVF
N
N
↓
↓
VEMS
N
↓
↓
↓
IPB%
N
↓
N
↓
PEF%
N
↓
↓
↓
FEF%
↓
↓
N
↓
Rezerva ventilatorie (RV)
Cunoscând ventilaţia de repaus (VR) şi ventilaţia maximă (Vmx) se poate calcula rezerva ventilatorie (RV): RV = 100 × (Vmx – VR) / Vmx
Pe baza rezervei ventilatorii putem aprecia cât la sută din posibilităţile ventilaţiei sunt utilizate în repaus şi implicit capacitatea de creştere a respiraţiei în cursul unui efort. Valoarea normală: >90 % ⇒ posibilitatea de creştere a ventilaţiei de 10 - 15 ori faţă de nivelul de repaus.
3. VENTILAŢIA ALVEOLARĂ (VA) = reprezintă volumul de aer proaspăt care intră în alveole în decurs de 1 minut. Procesul de primenire a aerului alveolar se face continuu. În cursul fiecărei inspiraţii, volumul curent (VT) se adaugă capacităţii reziduale funcţionale (CRF), mărind volumul aerului alveolar de aproximativ 1,2 ori. 1,2 = raportul de expansiune al plămânilor rezultat din relaţia (CRF + VT) / CRF, unde CRF este de 2,5 litri, iar VT de 0,5 litri.
Aerul alveolar nu-şi modifică fundamental compoziţia în raport cu fazele ciclului respirator. Modificările determinate de schimbul cu sângele din capilarele pulmonare sunt corectate cu promptitudine de ventilaţie. Aerul atmosferic ajunge în alveole ca aer inspirat, încălzit la temperatura corpului şi saturat cu vapori de apă. La nivel alveolar se amestecă cu gazele de aici şi apoi este expulzat sub formă de aer expirat cu o compoziţie diferită. Aerul expirat = amestec neomogen de aer alveolar plus aer din căile respiratorii.
SPAŢIUL MORT ANATOMIC. → Aerul inspirat care rămâne în căile respiratorii (nas, faringe, laringe, trahee, bronhii şi bronhiole) şi nu participă la schimburile gazoase = aproximativ 25 % din VT = 150 ml. - La sfârşitul expiraţiei normale, chiar înainte de a începe o nouă inspiraţie, conductele aerifere conţin aer alveolar cu PO2=100 mmHg şi PCO2=40 mmHg → ajunge primul în alveole la următorul inspir. - împiedică variaţiile mari de concentraţie şi de presiune parţială a gazelor respiratorii, menţinând un raport constant între aportul de O2 şi eliminarea de CO2 .
SPAŢIUL MORT ALVEOLAR = alveolele hipoventilate alveole ventilate dar neirigate porţiunea centrală a alveolelor la frecvenţe respiratorii mari, când nu se mai realizează în alveole amestecul corespunzător. - în toate afecţiunile care scad schimburile gazoase alveolare.
SPAŢIUL MORT FIZIOLOGIC. numit şi spaţiu mort funcţional = teritoriul respirator total care nu participă la schimburile gazoase: spaţiul mort anatomic şi spaţiul mort alveolar.
VENTILAŢIA ALVEOLARĂ = fracţiunea din ventilaţia de repaus care participă la schimburile gazoase. Ecuaţia ventilaţiei alveolare → relaţia reciprocă dintre ventilaţia alveolară (VA) şi presiunea parţială a CO2 alveolar (PACO2) = cea mai importantă relaţie din fiziologia pulmonară. VA = VCO2 × K / PACO2 K (factor de corecţie) = 0,863 mmHg x litri/ml (Patm = 760 mmHg); VA = ventilaţia alveolară în litri/min, corectată BTPS; VCO2 = eliminarea de CO2 în ml/min, corectată STPD. Valoarea normală a VA este de 4 litri/min (2,5 litri/min/m2). Ventilaţia de repaus (VR) însumează ventilaţia spaţiului mort (VD) şi ventilaţia alveolară (VA): VR = VD + VA Eficienţa ventilaţiei se poate aprecia prin timpul de amestec intrapulmonar al heliului (timpul de mixică He), care reprezintă timpul necesar pentru diluarea uniformă a He în toate spaţiile alveolare. Se măsoară la determinarea CRF prin metoda diluţiei He în circuit închis. Valoarea normală a timpului de mixică este de 3 minute.
4. FIZIOLOGIA CIRCULAŢIEI PULMONARE CIRCULAŢIA BRONŞICĂ are originea direct din aortă, debitul sanguin bronşic ≅ 1-2 % din debitul VS (DC) vasele bronşice transportă sânge oxigenat şi asigură nutriţia ţesutului pulmonar. Din punct de vedere anatomo-funcţional: arterele bronşice se distribuie de-a lungul bronhiilor, ţesutului pulmonar de susţinere şi pleurei viscerale venele drenează sângele care a irigat bronhiile mari în venele pulmonare sau prin anastomoze în venele azygos şi hemiazygos; la nivelul bronhiilor periferice şi la nivel pleural, între ramurile arterelor bronşice şi pulmonare există anastomoze care devin importante în condiţii patologice. În hipertensiunea pulmonară, şuntarea sângelui pulmonar în circulaţia bronşică previne apariţia edemului pulmonar.
FIZIOLOGIA CIRCULAŢIEI PULMONARE CIRCULAŢIA PULMONARĂ = circulatie funcţională: asigură irigaţia alveolelor pulmonare, principalele structuri implicate în realizarea schimburilor gazoase. Circulaţia arterială pulmonară - artera pulmonară cu originea în VD, se ramifică în două ramuri mari care se distribuie celor doi plămâni. După pătrunderea în hil, arterele pulmonare se divizează paralel cu ramificaţiile bronhiei principale (sistemul arterial pulmonar este mai ramificat decât cel bronşic)
Circulaţia capilară pulmonară = vastă reţea vasculară alveolară. Din fiecare arteriolă precapilară rezultă 4 până la 12 anse capilare care se anastomozează între ele ⇒ reţea între pereţii alveolelor adiacente. Această reţea de capilare face parte din suprafaţa activă de schimb gazos.
Circulaţia venoasă pulmonară - drenează sângele din reţeaua capilară alveolară, bronşică şi pleurală în atriul stâng; = rezervor sanguin.
PARAMETRII HEMODINAMICI AI CIRCULAŢIEI PULMONARE
Volumul sanguin pulmonar (VSP) - este volumul sanguin din teritoriul cuprins între artera pulmonară şi locul de vărsare al venelor pulmonare în atriul stâng. La adult, volumul sanguin pulmonar este de aproximativ 500600 ml, fiind considerat un depozit sanguin cu circulaţie rapidă. Fluxul sanguin pulmonar (FSP) - = DC = 5 - 6 litri/min. Presiunea în circulaţia pulmonară: mult mai redusa decât in segmentele corespunzătoare ale circulaţiei sistemice: artera pulmonară sistolă/diastolă = 25/8 mmHg; arteriole = 12 mmHg; capilare = 10 mmHg; venule = 9 mmHg; atriu stâng = 8 mmHg.
Obs. P capilarele pulmonare = 10 mmHg Pco = 25 mmHg Creşterea presiunii intracapilare > 25-30 mmHg⇒ edem pulmonar.
nu există filtrare
REZISTENŢA VASCULARĂ PULMONARĂ = 1/10 din cea a circulaţiei sistemice - se calculează folosind o ecuaţie similară legii lui Ohm:
Rezistenţa vasculară pulmonară totală poate creşte în situaţii patologice: - obstrucţie prin trombi sau emboli - afecţiuni ale peretelui vascular, - compresiuni ale vaselor, etc), determinând creşterea presiunii în ventriculul drept.
Creşterea rezistenţei pulmonare la nivelul venulelor sau venelor pulmonare ⇒ creşterea presiunii capilare intravasculare şi transmurale ⇒ edem pulmonar
DISTRIBUŢIA REGIONALĂ A FLUXULUI SANGUIN PULMONAR
La adultul sănătos în poziţie ortostatică s-a observat o distribuţie neuniformă a fluxului sanguin pulmonar. Cauza principală = gravitaţia → efectele ei sunt mai accentuate asupra circulaţiei pulmonare deoarece valorile presionale din acest teritoriu sunt mai reduse decât cele din marea circulaţie Rezistenţa vaselor pulmonare mai mari este reglată pe cale nervoasă şi umorală Rezistenţa capilarelor pulmonare depinde doar de gradientul de presiune transmurală: Ptransmurală = P capilare pulmonare - P alveolară. Când nu există flux de aer, iar glota este deschisă, presiunea alveolară (Palv) = presiunea atmosferică considerată a fi 0. În timpul unei respiraţii normale, Palv se modifică doar cu 1-2 mmHg.
Zona 1 (apicală) - corespunde vârfurilor pulmonare. La acest nivel, presiunea alveolară (Palv) este mai mare decât presiunea din artera pulmonară (Pa), astfel încât nu ar exista flux sanguin. - În realitate, în timpul unei respiraţii normale de repaus la o persoană cu debit cardiac normal, presiunea din artera pulmonară chiar în regiunile apicale este superioară presiunii alveolare, deci se asigură o irigaţie minimă a acestei zone.
Zona 2 (mediopulmonară) - se caracterizează printr-o presiune arterială (Pa) mai mare decât presiunea alveolară (Palv) care la rândul ei este superioară celei venoase (Pv). Deci, în această zonă debitul sanguin este dependent de diferenţa de presiune arterioalveolară.
Zona 3 (bazală) - atât presiunea din artera pulmonară (Pa), cât şi cea din vena pulmonară (Pv) sunt mai mari decât presiunea alveolară (Palv). Deci, fluxul sanguin bazal depinde de diferenţa de presiune arterio-venoasă.
Zona 2: Pa > Palv > Pv ⇒ debitul sanguin depinde de diferenţa de presiune arterioalveolară; Zona 3: Pa > Palv < Pv ⇒ debitul sanguin depinde de diferenţa de presiune arteriovenoasă.
30 0
1 AP EX
20
-5 5
2 0
3 3
10 5
10
nivelul AS 15 10
0
BAZĂ
20
FLUX SANGUIN RELATIV
În ortostatism fluxul sanguin scade aproape liniar de la baze spre vârfurile plămânilor, unde se ajunge la cea mai redusă valoare.
Presiunea (mmHg) faţă de nivelul AS
Zona 1: Pa ≤ Palv > Pv ⇒ debitul sanguin depinde de Pa; Distanţa (cm) faţă de baza plămânului
Vena Artera pulmonară pulmonară
REGLAREA CIRCULATIEI PULMONARE
REGLAREA PASIVĂ A CIRCULAŢIEI PULMONARE În timpul unui efort fizic, debitul cardiac creşte de câteva ori, dar presiunea medie din artera pulmonară creşte doar cu câţiva mmHg. Există două mecanisme care pot explica reducerea rezistenţei vasculare pulmonare ca răspuns la creşterea FSP:
Recrutarea - în condiţii de repaus sunt deschise doar o parte din capilarele pulmonare, datorită acţiunii gravitaţiei în ortostatism şi presiunii critice de închidere ridicate. Creşterea DC ⇒ creşterea presiunii medii din artera pulmonară ⇒ deschiderea capilarelor pulmonare ⇒ scăderea rezistenţei vasc. pulmonare.
Distensibilitatea - pe măsură ce creşte presiunea de perfuzie, creşte şi gradientul de presiune transmurală, cu destinderea pasivă a peretelui vascular şi reducerea rezistenţei vasculare pulmonare. Cele două mecanisme par să se completeze reciproc. Recrutarea survine la creşteri moderate ale presiunii intravasculare, în timp ce destinderea peretelui vascular apare la presiuni mult mai ridicate.
REGLAREA CIRCULATIEI PULMONARE
REGLAREA ACTIVĂ A CIRCULAŢIEI PULMONARE Reglarea nervoasă a circulaţiei pulmonare. Stimularea inervaţiei simpatice induce vasoconstricţie, reducând fluxul sanguin pulmonar cu aproximativ 30%. Stimularea inervaţiei parasimpatice determină vasodilataţie, rolul său fiziologic fiind insuficient precizat. + Inervaţie nonadrenergică noncolinergică (NANC), cu mediatori vasoconstrictori, cât şi dilatatori.
Reglarea umorală a circulaţiei pulmonare → substanţe sintetizate (endotelină, prostaglandine, tromboxan), activate (angiotensina II) sau stocate de plămâni (histamina stocată în mastocitele pulmonare)
Influenţa hipoxiei asupra circulaţiei pulmonare - La nivel pulmonar, pe măsură ce scade PalvO2, muşchiul neted arteriolar tinde să se contracte ("vasoconstricţie hipoxică"). - Semnificaţie fiziologică: scăderea presiunii alveolare a oxigenului într-o anumită regiune, determină vasoconstricţie locală, fluxul sanguin din zona respectivă fiind astfel dirijat spre regiuni alveolare bine ventilate.
Factori implicaţi în reglarea nervoasă şi umorală a circulaţiei pulmonare. Reglare NERVOASĂ - mediatori SNVS - noradrenalina SNVP – acetilcolina NANC - tahikinine - VIP UMORALĂ Angiotensină Tromboxan A2 Endotelină Serotonină Adenozină ANP Bradikinină Histamină Prostaciclină(PG I2)
Receptori
Efect
α 1 (nr.↑) α 2, β 2 M3 NK1 NK2 ?
contracţie relaxare relaxare relaxare contracţie relaxare
AT1 TP ETA ETB 5-HT1 5-HT2 A1 A2 ANPA,B B2 H2 IP
contracţie contracţie contracţie relaxare contracţie relaxare contracţie relaxare relaxare relaxare relaxare relaxare
RAPORTUL VENTILAŢIE/PERFUZIE În repaus, la adultul normal: ventilaţia pulmonară = 6 l/min., din care ventilaţia alveolară este doar de 4 l/min. (restul de 2 l/min. este ventilaţia spaţiului mort); fluxul sanguin pulmonar = 5 l/min. ⇓ raportul ventilaţie/perfuzie (V/Q) = 4/5 = 0,8. Acest raport exprimă condiţia optimă pentru realizarea schimbului de gaze la nivel alveolar. Dar nici la subiectul normal nu toate alveolele sunt ventilate şi perfuzate în aceleaşi proporţii ⇒ raportul ventilaţie/perfuzie nu este identic in toate zonele plămânului
Distribuţia regională a aerului inspirat la nivelul alveolelor depinde de gradul expansiunii alveolare. La rândul ei, expansiunea spaţiilor alveolare depinde de: proprietăţile mecanice ale sistemului bronho-pulmonar; gradientul de presiune pleurală, acesta fiind factorul determinant în condiţiile unui plămân normal.
Influenţa gradientului de presiune pleurală asupra gradientului de presiune transpulmonară în diferite zone ale plămânului
La un volum pulmonar = CRF - presiunea alveolară este egală cu 0 atât la baze, cât şi la nivelul vârfurilor. - Presiunea pleurală este mai negativă în regiunile apicale decât în cele bazale ⇒ presiunea transpulmonară (P alveolară - P intrapleurală) este mai mare în regiunile superioare ale plămânilor decât în cele bazale ⇒ alveolele din regiunea apicală sunt mai destinse - Complianţa alveolelor din regiunea apicală este mai redusă, ceea ce face ca modificările presiunii transpulmonare din timpul ciclului respirator normal să determine modificări de volum mai accentuate în regiunile bazale comparativ cu cele apicale. - Concluzie: alveolele de la nivelul bazelor pulmonare sunt mai bine ventilate decât cele ale vârfurilor pulmonare (Fig.4.4a). La un volum pulmonar mai mic = VR - în regiunea bazelor pulmonare presiunea intrapleurală creşte devenind mai mare decât cea atmosferică cu închiderea căilor aerifere de la acest nivel. ⇒ teritoriile apicale primesc mai mult aer decât cele bazale. La un volum pulmonar mare ≅ T- alveolele din toate teritoriile pulmonare sunt dilatate maximal, ventilaţia fiind uniformă, independent de gradientul de presiune intrapleurală.
Volum pulmonar =CRF a
Volum pulmonar =VR b
Volum pulmonar =T c
RAPORTUL VENTILAŢIE/PERFUZIE Raportul ventilaţie/perfuzie ideal = 0,8
În teritoriile cu alveole: neventilate (V = 0) dar bine irigate, raportul V/Q = 0 ; hipoventilate, dar bine irigate (V
1. VOLUMELE PULMONARE, CAPACITĂŢILE PULMONARE STATICE ŞI POZIŢIILE VENTILATORII
Volumele şi capacităţile pulmonare sunt mărimi anatomice, statice, care variază dependent de: dezvoltarea fizică vârstă sex rasă. Volumele şi capacităţile pulmonare reprezintă cantităţi de aer care există în plămân la un moment dat, au la bază variaţiile dimensiunilor spaţiale ale plămânilor în cursul mişcărilor respiratorii şi constituie premiza performanţei pompei de aer.
1.1. VOLUMELE PULMONARE = volume de aer din plămâni la diverse poziţii ale aparatului toraco-pulmonar:
Volumul curent (VT) = volumul de aer mobilizat într-un ciclu ventilator de repaus (la fiecare inspir de repaus/ eliminat în expirul de repaus). La adult ≅ 500 ml. Volumul inspirator de rezervă (VIR) - volumul maxim de aer ce poate fi inspirat după un inspir de repaus, în PIM; PIM
PIR PER PEM
VOLUMELE PULMONARE
Volumul expirator de rezervă (VER) - volumul maxim de aer ce poate fi expirat, după un expir de repaus, în PEM; Volumul rezidual (VR) - volumul de aer care rămâne în plămâni la sfârşitul unei expiraţii maxime, în PEM. PIM
PIR PER PEM
1.2.CAPACITĂŢILE PULMONARE
Capacitatea inspiratorie (CI) - volumul de aer care poate pătrunde în plămâni în cursul unui inspir maxim care începe după un expir de repaus. CI = VT + VIR Capacitatea vitală (CV) - volumul de aer mobilizabil în cursul unei respiraţii maxime (volumul de aer eliminat de plămâni în cursul unui expir maxim care urmează unui inspir maxim). = 50% din T. CV = VT + VIR + VER
PIM
PIR PER PEM
CAPACITĂŢILE PULMONARE
Capacitatea reziduală funcţională (CRF) - volumul de aer care se găseşte în plămâni la sfârşitul unui expir normal de repaus. CRF = VER + VR = 50% din T; Capacitatea pulmonară totală (T) - volumul de aer conţinut în plămâni la sfârşitul unui inspir maximal. T = VIR + VT+ VER + VR T = CI + CRF = CV (≅ 75% din T) + VR (≅ 25% din T). PIM
PIR PER PEM
•PARAMETRI VENTILOMETRICI
VT = volumul curent
SEMNIFICAŢIE volumul de aer mobilizat într-un ciclu ventilator de repaus VT = 15% CV
VIR = volumul inspirator volumul maxim de aer inspirat după un inspir de repaus VIR = 50% CV de rezervă VER = volumul expirator volumul maxim de aer expirat după un expir de repaus VER = 35% CV de rezervă VR = volumul rezidual
volumul de aer care rămâne în plămân după un expir maxim VR = 25% T
CI = capacitatea inspiratorie
volumul maxim de aer inspirat din poziţia respiratorie de repaus CI = VT + VIR = 50% T
CRF = capacitatea reziduală funcţională
volumul de aer rămas în plămâni în poziţia respiratorie de repaus CRF = VER + VR = 50% T
CV = capacitatea vitală; volumul maxim de aer expirat după un inspir maxim (sau inspirat după un expir maxim) CV = VIR + VT + VER = CI + VER CV = 75% T
T = capacitatea pulmonară totală
volumul de aer conţinut în plămâni după un inspir maxim T = VIR + VT + VER + VR T = CI (50%)+ CRF (50%) T = CV (75%)+ VR (25%)
1.3.POZIŢIILE VENTILATORII
Poziţia de repaus respirator sau poziţia expiratorie de repaus (PER)- survine spontan, în urma revenirii din poziţiile active în virtutea elasticităţii pentru realizarea expirului de repaus; asigură CRF;
Poziţia inspiratorie de repaus (PIR)- asigură inspirul normal de repaus, sub acţiunea diafragmului şi a muşchilor intercostali externi. PIM
PIR PER PEM
1.3.POZIŢIILE VENTILATORII
Poziţia inspiratorie maximă (PIM) - asigură expansiunea plămânului până la T. Se realizează sub acţiunea integrală a muşchilor inspiratori.
Poziţia expiratorie maximă (PEM) - asigură eliminarea CV, deci situarea plămânilor la nivelul VR. Se realizează sub acţiunea integrală a muşchilor expiratori. PIM
PIR PER PEM
2. FIZIOLOGIA VENTILAŢIEI PULMONARE
Ventilaţia este determinată de modificările alternative şi ritmice ale volumului pulmonar. Un ciclu ventilator este constituit dintr-o fază inspiratorie şi o fază expiratorie.
2.1. CAPACITATEA PULMONARĂ TOTALĂ Capacitatea pulmonară totală (T) = cantitatea maximă de aer pe care o conţin plămânii în poziţie inspiratorie max. forţată.
T = CV + VR = VT + VIR + VER + VR Valorile ideale ale T se pot exprima în funcţie de înălţimea, vârsta şi sexul persoanei Valorile medii normale T = 5 şi 6 litri Patologic: ±20 % faţă de valoarea ideală T scade paralel cu scăderea CV Tcreşte cu creşterile patologice ale VR.
FIZIOLOGIA VENTILAŢIEI PULMONARE Capacitatea vitală (CV) = volumul de aer eliminat printr-un expir maxim ce urmează după un inspir maxim. CV = VT + VIR + VER
CV variază cu înălţimea (T), vârsta (V) şi sexul persoanei CV la femeile: -10 % faţă de bărbaţi pentru aceeaşi vârstă şi înălţime. sexul masculin: CV ideală (litri)= 6,1 T - 0,028 V - 4,65; sexul feminin: CV ideală (litri)= 4,66 T - 0,024 V - 3,28.
Capacitatea vitală (CV)
Determinarea CV şi a componentelor sale se face cu: spirograful pneumotahograf prevăzut cu integrator de volum. Valoarea CV măsurată pe spirogramă la temperatura camerei trebuie corectată pentru temperatura corpului (37°C) - corecţia BTPS (Body Temperature and Pressure, Saturated with water vapor) = 1,1 pentru o t a camerei de 200 C
Capacitatea vitală (CV) - CV măsurată (actuală) se raportează la CV ideală - Valori normale: ≥ de 80 % din valoarea ideală corespunzătoare vârstei, taliei şi sexului subiectului. - Scăderea CV: în disfuncţie ventilatorie restrictivă: leziuni distructive pulmonare, - rezecţii, - pneumopatii, - procese care limitează expansiunea plămânilor (afecţiuni parietale, procese pleurale).
-
FIZIOLOGIA VENTILAŢIEI PULMONARE VOLUMUL REZIDUAL = cantitatea de aer ce rămâne în plămâni la sfârşitul unei expiraţii forţate (în poziţie expiratorie maximă). VR + VER = CRF
Creşterea CRF şi VR caracterizează hiperinflaţia pulmonară → în emfizemul pulmonar, sindromul obstructiv, cifoscolioză etc. Scăderea CRF şi VR → în fibrozele interstiţiale, alveolite, edem pulmonar.
2.2.DEBITELE VENTILATORII Performanţa pompei pulmonare se evaluează pe baza debitului realizat pe unitatea de timp, dependent de mărimea, viteza şi frecvenţa fluxului aerian, măsurat spirografic sau pneumotahografic. VENTILAŢIA DE REPAUS = volumul de aer respirat în decurs de un minut de subiectul aflat în condiţii bazale. - Se determină spirografic volumul curent (VT) şi frecvenţa respiratorie (f): VR = VT ⋅ f În repaus, frecvenţa respiraţiei este de 12 – 18/min VT= 500 ml. Valoarea medie a ventilaţiei de repaus = 5-6 litri/min.
DEBITELE VENTILATORII VOLUMUL EXPIRATOR MAXIM PE SECUNDĂ (VEMS) - se determină prin expirograma forţată = executarea de către subiect a unei expiraţii maxime şi forţate, după un inspir maxim. VEMS-ul = volumul de aer expulzat din plămâni în prima secundă a expiraţiei maxime forţate, după un inspir maxim
VEMS = 4/5 din CVF. se determină prin metoda spirografică se exprimă în litri (corectat BTPS). VEMS-ul se raportează la VEMS ideal Valori normale: ≥ de 80 % din valoarea ideală corespunzătoare vârstei, taliei şi sexului subiectului.
Debut expir
Debut expir
1 sec
1 sec
VEMS = 1,53 l (45% de CV)
VEMS =4,03 l (84% de CV)
Normal
Obstructie (astm)
INDICELE DE PERMEABILITATE BRONŞICĂ
Raportarea VEMS-ului la CV reprezintă Indicele de Permeabilitate Bronşică (IPB%) IPB% = VEMS/CV X 100
Valori normale: ≥ decât limita inferioară corespunzătoare vârstei (între 20-29 ani limita inferioară este de 70%). Valoarea scăzută a IPB ⇒o disfuncţie ventilatorie obstructivă în - bronşita cronică, - astmul bronşic, - emfizemul pulmonar etc.
DEBITE EXPIRATORII FORŢATE Debitul expirator forţat mediu între 25 % şi 75 % din CVF (FEF25-75% - forced mid expiratory flow) sau debitul mediu în jumătatea mijlocie a CVF se calculează pe expirograma forţată depinde numai de proprietăţile mecanice ale plămânului (rezistenţa la flux a căilor aeriene şi reculul elastic pulmonar) poate decela obstrucţia uşoară la flux în căile aerifere, atunci când VEMS este normal.
25
75
DEBITE EXPIRATORII FORŢATE
Debite expiratorii forţate instantanee - se măsoară pe curba flux-volum obţinută prin pneumotahografie. care face posibilă înregistrarea volumului pulmonar simultan cu debitul aerului, instantaneu în orice moment al mişcărilor ventilatorii. ⇒bucla flux-volum cuprinde: - o curbă inspiratorie şi una expiratorie, ambele obţinute în cursul unor mişcări ventilatorii maxime şi forţate, iar vârful buclei corespunde cu valoarea maximă a debitului expirator forţat instantaneu
DEBITE EXPIRATORII FORŢATE
Debitul expirator forţat maxim instantaneu de vârf (PEF - peak expiratory flow) = debitul maxim atins în cursul expiraţiei maxime şi forţate.
Valori normale = 9,5-10 litri/s la bărbaţi = 7-8 litri/s la femei. Patologic: scade atât în sindromul obstructiv cât şi în cel restrictiv.
DEBITE EXPIRATORII FORŢATE
Alte debite expiratorii forţate instantanee = debitele de aer instantanee în momentul când s-au eliminat 25% (FEF25%), 50% (FEF50%) şi 75% (FEF75%) din CVF La fel ca FEF25-75% aceste debite depind de: - rezistenţa la flux a conductelor aerifere - reculul elastic al plămânilor Scăderea lor se întâlneşte în sindromul obstructiv distal.
DEBITELE VENTILATORII VENTILAŢIA MAXIMĂ
= valoarea limită până la care poate creşte ventilaţia pe minut. La adultul normal: Vmx se realizează la - frecvenţă teoretică de 80-90 respiraţii pe minut, cu - VT = 1/3 din capacitatea vitală. Determinarea Vmx se poate face direct, prin înregistrare spirografică timp de 15-20 secunde. Determinare indirectă a Vmx pe baza VEMS-ului. Dacă fiecare ciclu ventilator durează 2 secunde (1 secundă inspir şi 1 secundă expir), rezultă că pe minut sunt posibile doar 30 de respiraţii cu amplitudinea VEMS-ului. Deci: Vmx indir = VEMS × 30 Valorile ideale Vmx indir: VEMS ideal × 30. Valori normale: ≥ de 80 % din valoarea ideală
repaus
V(l/min) = VT(l) x FR VR = 0,5 x 12 = 6 l/min
timp
efort Vmx = 1,5 x 30 = 45 l.min-1 Vmx = 140 l.min-1
VT si FR
CV, VEMS, IPB, Vmx = testele ventilatorii de rutină Gravitatea → în funcţie de scăderea VEMS-ului: 60-79% - uşoară, 59-40% - medie, < 40% - severă. Parametru
Disfuncţie ventilatorie obstructivă Ex. bronşita cronica, astm bronşic
Disfuncţie ventilatorie restrictivă Ex. pneumonie, rezecţie pulmonara
Disfuncţie ventilatorie mixtă Ex. BPOC
CVF
N
↓
↓
VEMS
↓
↓
↓
IPB%
↓
N
↓
Parametru ventilometric
Sindrom obstructiv distal
Disfuncţie ventilatorie obstructivă
Disfuncţie ventilatorie restrictivă
Disfuncţie ventilatorie mixtă
CVF
N
N
↓
↓
VEMS
N
↓
↓
↓
IPB%
N
↓
N
↓
PEF%
N
↓
↓
↓
FEF%
↓
↓
N
↓
Rezerva ventilatorie (RV)
Cunoscând ventilaţia de repaus (VR) şi ventilaţia maximă (Vmx) se poate calcula rezerva ventilatorie (RV): RV = 100 × (Vmx – VR) / Vmx
Pe baza rezervei ventilatorii putem aprecia cât la sută din posibilităţile ventilaţiei sunt utilizate în repaus şi implicit capacitatea de creştere a respiraţiei în cursul unui efort. Valoarea normală: >90 % ⇒ posibilitatea de creştere a ventilaţiei de 10 - 15 ori faţă de nivelul de repaus.
3. VENTILAŢIA ALVEOLARĂ (VA) = reprezintă volumul de aer proaspăt care intră în alveole în decurs de 1 minut. Procesul de primenire a aerului alveolar se face continuu. În cursul fiecărei inspiraţii, volumul curent (VT) se adaugă capacităţii reziduale funcţionale (CRF), mărind volumul aerului alveolar de aproximativ 1,2 ori. 1,2 = raportul de expansiune al plămânilor rezultat din relaţia (CRF + VT) / CRF, unde CRF este de 2,5 litri, iar VT de 0,5 litri.
Aerul alveolar nu-şi modifică fundamental compoziţia în raport cu fazele ciclului respirator. Modificările determinate de schimbul cu sângele din capilarele pulmonare sunt corectate cu promptitudine de ventilaţie. Aerul atmosferic ajunge în alveole ca aer inspirat, încălzit la temperatura corpului şi saturat cu vapori de apă. La nivel alveolar se amestecă cu gazele de aici şi apoi este expulzat sub formă de aer expirat cu o compoziţie diferită. Aerul expirat = amestec neomogen de aer alveolar plus aer din căile respiratorii.
SPAŢIUL MORT ANATOMIC. → Aerul inspirat care rămâne în căile respiratorii (nas, faringe, laringe, trahee, bronhii şi bronhiole) şi nu participă la schimburile gazoase = aproximativ 25 % din VT = 150 ml. - La sfârşitul expiraţiei normale, chiar înainte de a începe o nouă inspiraţie, conductele aerifere conţin aer alveolar cu PO2=100 mmHg şi PCO2=40 mmHg → ajunge primul în alveole la următorul inspir. - împiedică variaţiile mari de concentraţie şi de presiune parţială a gazelor respiratorii, menţinând un raport constant între aportul de O2 şi eliminarea de CO2 .
SPAŢIUL MORT ALVEOLAR = alveolele hipoventilate alveole ventilate dar neirigate porţiunea centrală a alveolelor la frecvenţe respiratorii mari, când nu se mai realizează în alveole amestecul corespunzător. - în toate afecţiunile care scad schimburile gazoase alveolare.
SPAŢIUL MORT FIZIOLOGIC. numit şi spaţiu mort funcţional = teritoriul respirator total care nu participă la schimburile gazoase: spaţiul mort anatomic şi spaţiul mort alveolar.
VENTILAŢIA ALVEOLARĂ = fracţiunea din ventilaţia de repaus care participă la schimburile gazoase. Ecuaţia ventilaţiei alveolare → relaţia reciprocă dintre ventilaţia alveolară (VA) şi presiunea parţială a CO2 alveolar (PACO2) = cea mai importantă relaţie din fiziologia pulmonară. VA = VCO2 × K / PACO2 K (factor de corecţie) = 0,863 mmHg x litri/ml (Patm = 760 mmHg); VA = ventilaţia alveolară în litri/min, corectată BTPS; VCO2 = eliminarea de CO2 în ml/min, corectată STPD. Valoarea normală a VA este de 4 litri/min (2,5 litri/min/m2). Ventilaţia de repaus (VR) însumează ventilaţia spaţiului mort (VD) şi ventilaţia alveolară (VA): VR = VD + VA Eficienţa ventilaţiei se poate aprecia prin timpul de amestec intrapulmonar al heliului (timpul de mixică He), care reprezintă timpul necesar pentru diluarea uniformă a He în toate spaţiile alveolare. Se măsoară la determinarea CRF prin metoda diluţiei He în circuit închis. Valoarea normală a timpului de mixică este de 3 minute.
4. FIZIOLOGIA CIRCULAŢIEI PULMONARE CIRCULAŢIA BRONŞICĂ are originea direct din aortă, debitul sanguin bronşic ≅ 1-2 % din debitul VS (DC) vasele bronşice transportă sânge oxigenat şi asigură nutriţia ţesutului pulmonar. Din punct de vedere anatomo-funcţional: arterele bronşice se distribuie de-a lungul bronhiilor, ţesutului pulmonar de susţinere şi pleurei viscerale venele drenează sângele care a irigat bronhiile mari în venele pulmonare sau prin anastomoze în venele azygos şi hemiazygos; la nivelul bronhiilor periferice şi la nivel pleural, între ramurile arterelor bronşice şi pulmonare există anastomoze care devin importante în condiţii patologice. În hipertensiunea pulmonară, şuntarea sângelui pulmonar în circulaţia bronşică previne apariţia edemului pulmonar.
FIZIOLOGIA CIRCULAŢIEI PULMONARE CIRCULAŢIA PULMONARĂ = circulatie funcţională: asigură irigaţia alveolelor pulmonare, principalele structuri implicate în realizarea schimburilor gazoase. Circulaţia arterială pulmonară - artera pulmonară cu originea în VD, se ramifică în două ramuri mari care se distribuie celor doi plămâni. După pătrunderea în hil, arterele pulmonare se divizează paralel cu ramificaţiile bronhiei principale (sistemul arterial pulmonar este mai ramificat decât cel bronşic)
Circulaţia capilară pulmonară = vastă reţea vasculară alveolară. Din fiecare arteriolă precapilară rezultă 4 până la 12 anse capilare care se anastomozează între ele ⇒ reţea între pereţii alveolelor adiacente. Această reţea de capilare face parte din suprafaţa activă de schimb gazos.
Circulaţia venoasă pulmonară - drenează sângele din reţeaua capilară alveolară, bronşică şi pleurală în atriul stâng; = rezervor sanguin.
PARAMETRII HEMODINAMICI AI CIRCULAŢIEI PULMONARE
Volumul sanguin pulmonar (VSP) - este volumul sanguin din teritoriul cuprins între artera pulmonară şi locul de vărsare al venelor pulmonare în atriul stâng. La adult, volumul sanguin pulmonar este de aproximativ 500600 ml, fiind considerat un depozit sanguin cu circulaţie rapidă. Fluxul sanguin pulmonar (FSP) - = DC = 5 - 6 litri/min. Presiunea în circulaţia pulmonară: mult mai redusa decât in segmentele corespunzătoare ale circulaţiei sistemice: artera pulmonară sistolă/diastolă = 25/8 mmHg; arteriole = 12 mmHg; capilare = 10 mmHg; venule = 9 mmHg; atriu stâng = 8 mmHg.
Obs. P capilarele pulmonare = 10 mmHg Pco = 25 mmHg Creşterea presiunii intracapilare > 25-30 mmHg⇒ edem pulmonar.
nu există filtrare
REZISTENŢA VASCULARĂ PULMONARĂ = 1/10 din cea a circulaţiei sistemice - se calculează folosind o ecuaţie similară legii lui Ohm:
Rezistenţa vasculară pulmonară totală poate creşte în situaţii patologice: - obstrucţie prin trombi sau emboli - afecţiuni ale peretelui vascular, - compresiuni ale vaselor, etc), determinând creşterea presiunii în ventriculul drept.
Creşterea rezistenţei pulmonare la nivelul venulelor sau venelor pulmonare ⇒ creşterea presiunii capilare intravasculare şi transmurale ⇒ edem pulmonar
DISTRIBUŢIA REGIONALĂ A FLUXULUI SANGUIN PULMONAR
La adultul sănătos în poziţie ortostatică s-a observat o distribuţie neuniformă a fluxului sanguin pulmonar. Cauza principală = gravitaţia → efectele ei sunt mai accentuate asupra circulaţiei pulmonare deoarece valorile presionale din acest teritoriu sunt mai reduse decât cele din marea circulaţie Rezistenţa vaselor pulmonare mai mari este reglată pe cale nervoasă şi umorală Rezistenţa capilarelor pulmonare depinde doar de gradientul de presiune transmurală: Ptransmurală = P capilare pulmonare - P alveolară. Când nu există flux de aer, iar glota este deschisă, presiunea alveolară (Palv) = presiunea atmosferică considerată a fi 0. În timpul unei respiraţii normale, Palv se modifică doar cu 1-2 mmHg.
Zona 1 (apicală) - corespunde vârfurilor pulmonare. La acest nivel, presiunea alveolară (Palv) este mai mare decât presiunea din artera pulmonară (Pa), astfel încât nu ar exista flux sanguin. - În realitate, în timpul unei respiraţii normale de repaus la o persoană cu debit cardiac normal, presiunea din artera pulmonară chiar în regiunile apicale este superioară presiunii alveolare, deci se asigură o irigaţie minimă a acestei zone.
Zona 2 (mediopulmonară) - se caracterizează printr-o presiune arterială (Pa) mai mare decât presiunea alveolară (Palv) care la rândul ei este superioară celei venoase (Pv). Deci, în această zonă debitul sanguin este dependent de diferenţa de presiune arterioalveolară.
Zona 3 (bazală) - atât presiunea din artera pulmonară (Pa), cât şi cea din vena pulmonară (Pv) sunt mai mari decât presiunea alveolară (Palv). Deci, fluxul sanguin bazal depinde de diferenţa de presiune arterio-venoasă.
Zona 2: Pa > Palv > Pv ⇒ debitul sanguin depinde de diferenţa de presiune arterioalveolară; Zona 3: Pa > Palv < Pv ⇒ debitul sanguin depinde de diferenţa de presiune arteriovenoasă.
30 0
1 AP EX
20
-5 5
2 0
3 3
10 5
10
nivelul AS 15 10
0
BAZĂ
20
FLUX SANGUIN RELATIV
În ortostatism fluxul sanguin scade aproape liniar de la baze spre vârfurile plămânilor, unde se ajunge la cea mai redusă valoare.
Presiunea (mmHg) faţă de nivelul AS
Zona 1: Pa ≤ Palv > Pv ⇒ debitul sanguin depinde de Pa; Distanţa (cm) faţă de baza plămânului
Vena Artera pulmonară pulmonară
REGLAREA CIRCULATIEI PULMONARE
REGLAREA PASIVĂ A CIRCULAŢIEI PULMONARE În timpul unui efort fizic, debitul cardiac creşte de câteva ori, dar presiunea medie din artera pulmonară creşte doar cu câţiva mmHg. Există două mecanisme care pot explica reducerea rezistenţei vasculare pulmonare ca răspuns la creşterea FSP:
Recrutarea - în condiţii de repaus sunt deschise doar o parte din capilarele pulmonare, datorită acţiunii gravitaţiei în ortostatism şi presiunii critice de închidere ridicate. Creşterea DC ⇒ creşterea presiunii medii din artera pulmonară ⇒ deschiderea capilarelor pulmonare ⇒ scăderea rezistenţei vasc. pulmonare.
Distensibilitatea - pe măsură ce creşte presiunea de perfuzie, creşte şi gradientul de presiune transmurală, cu destinderea pasivă a peretelui vascular şi reducerea rezistenţei vasculare pulmonare. Cele două mecanisme par să se completeze reciproc. Recrutarea survine la creşteri moderate ale presiunii intravasculare, în timp ce destinderea peretelui vascular apare la presiuni mult mai ridicate.
REGLAREA CIRCULATIEI PULMONARE
REGLAREA ACTIVĂ A CIRCULAŢIEI PULMONARE Reglarea nervoasă a circulaţiei pulmonare. Stimularea inervaţiei simpatice induce vasoconstricţie, reducând fluxul sanguin pulmonar cu aproximativ 30%. Stimularea inervaţiei parasimpatice determină vasodilataţie, rolul său fiziologic fiind insuficient precizat. + Inervaţie nonadrenergică noncolinergică (NANC), cu mediatori vasoconstrictori, cât şi dilatatori.
Reglarea umorală a circulaţiei pulmonare → substanţe sintetizate (endotelină, prostaglandine, tromboxan), activate (angiotensina II) sau stocate de plămâni (histamina stocată în mastocitele pulmonare)
Influenţa hipoxiei asupra circulaţiei pulmonare - La nivel pulmonar, pe măsură ce scade PalvO2, muşchiul neted arteriolar tinde să se contracte ("vasoconstricţie hipoxică"). - Semnificaţie fiziologică: scăderea presiunii alveolare a oxigenului într-o anumită regiune, determină vasoconstricţie locală, fluxul sanguin din zona respectivă fiind astfel dirijat spre regiuni alveolare bine ventilate.
Factori implicaţi în reglarea nervoasă şi umorală a circulaţiei pulmonare. Reglare NERVOASĂ - mediatori SNVS - noradrenalina SNVP – acetilcolina NANC - tahikinine - VIP UMORALĂ Angiotensină Tromboxan A2 Endotelină Serotonină Adenozină ANP Bradikinină Histamină Prostaciclină(PG I2)
Receptori
Efect
α 1 (nr.↑) α 2, β 2 M3 NK1 NK2 ?
contracţie relaxare relaxare relaxare contracţie relaxare
AT1 TP ETA ETB 5-HT1 5-HT2 A1 A2 ANPA,B B2 H2 IP
contracţie contracţie contracţie relaxare contracţie relaxare contracţie relaxare relaxare relaxare relaxare relaxare
RAPORTUL VENTILAŢIE/PERFUZIE În repaus, la adultul normal: ventilaţia pulmonară = 6 l/min., din care ventilaţia alveolară este doar de 4 l/min. (restul de 2 l/min. este ventilaţia spaţiului mort); fluxul sanguin pulmonar = 5 l/min. ⇓ raportul ventilaţie/perfuzie (V/Q) = 4/5 = 0,8. Acest raport exprimă condiţia optimă pentru realizarea schimbului de gaze la nivel alveolar. Dar nici la subiectul normal nu toate alveolele sunt ventilate şi perfuzate în aceleaşi proporţii ⇒ raportul ventilaţie/perfuzie nu este identic in toate zonele plămânului
Distribuţia regională a aerului inspirat la nivelul alveolelor depinde de gradul expansiunii alveolare. La rândul ei, expansiunea spaţiilor alveolare depinde de: proprietăţile mecanice ale sistemului bronho-pulmonar; gradientul de presiune pleurală, acesta fiind factorul determinant în condiţiile unui plămân normal.
Influenţa gradientului de presiune pleurală asupra gradientului de presiune transpulmonară în diferite zone ale plămânului
La un volum pulmonar = CRF - presiunea alveolară este egală cu 0 atât la baze, cât şi la nivelul vârfurilor. - Presiunea pleurală este mai negativă în regiunile apicale decât în cele bazale ⇒ presiunea transpulmonară (P alveolară - P intrapleurală) este mai mare în regiunile superioare ale plămânilor decât în cele bazale ⇒ alveolele din regiunea apicală sunt mai destinse - Complianţa alveolelor din regiunea apicală este mai redusă, ceea ce face ca modificările presiunii transpulmonare din timpul ciclului respirator normal să determine modificări de volum mai accentuate în regiunile bazale comparativ cu cele apicale. - Concluzie: alveolele de la nivelul bazelor pulmonare sunt mai bine ventilate decât cele ale vârfurilor pulmonare (Fig.4.4a). La un volum pulmonar mai mic = VR - în regiunea bazelor pulmonare presiunea intrapleurală creşte devenind mai mare decât cea atmosferică cu închiderea căilor aerifere de la acest nivel. ⇒ teritoriile apicale primesc mai mult aer decât cele bazale. La un volum pulmonar mare ≅ T- alveolele din toate teritoriile pulmonare sunt dilatate maximal, ventilaţia fiind uniformă, independent de gradientul de presiune intrapleurală.
Volum pulmonar =CRF a
Volum pulmonar =VR b
Volum pulmonar =T c
RAPORTUL VENTILAŢIE/PERFUZIE Raportul ventilaţie/perfuzie ideal = 0,8
În teritoriile cu alveole: neventilate (V = 0) dar bine irigate, raportul V/Q = 0 ; hipoventilate, dar bine irigate (V
Q), raportul V/Q > 0,8; bine ventilate dar neirigate (Q = 0), raportul V/Q = ∞.
1 VA
2
3
VA N
VA N
O2 =100mmHg CO2 =40 mmHg sânge venos sânge arterial O2 =40 O2 =100 CO2 =46 CO2 =40
QN
QN
V/Q <0,8
V/Q =0,8
Q
V/Q >0,8
1. Alveole hipoventilate şi normal perfuzate 2. Alveole normal ventilate şi perfuzate 3. Alveole normal ventilate şi hipoperfuzate
MECANISME LOCALE DE REGLARE A RAPORTULUI V/Q
Hipoxia alveolară, consecinţă a diminuării ventilaţiei faţă de perfuzie, determină arterioloconstricţie (vasoconstricţie hipoxică). Sângele din regiunea hipoventilată va fi dirijat spre regiuni bine ventilate. Hipocapnia alveolară indusă de reducerea perfuziei faţă de ventilaţie, determină constricţia muşchiului neted al bronhiolei respiratorii cu scăderea ventilaţiei. Aerul va fi dirijat din zona hipoirigată spre o zonă bine perfuzată.
Raportul V/Q în cele trei zone pulmonare . zona 1 (apicală): V > Q ⇒ raportul V/Q > 0,8 atingând valoarea de 3,3; zona 2 (mediopulmonară): V şi Q sunt în limite normale, raportul V/Q = 0,8;
V/Q =3,3
V/Q =0,8
V/Q =0,63
zona 3 (bazală): V < Q ⇒ raportul V/Q < 0,8, fiind numai de 0,6.
RAPORTUL VENTILAŢIE/PERFUZIE
La adultul normal în condiţii de ortostatism ventilaţia bazelor este de 3 ori mai mare decât cea a vârfurilor, iar perfuzia bazelor este 10 ori mai mare decât irigaţia apicală.
Deci, la nivelul: vârfurilor pulmonare - atât ventilaţia cât şi perfuzia sunt diminuate, dar cu o relativă ventilaţie în exces; bazelor pulmonare - atât ventilaţia cât şi perfuzia sunt crescute, perfuzie fiind însă mai accentuată decât ventilaţia.